L’Italia maglia nera in Europa per il consumo di antibiotici. Anche un solo ciclo può avere effetti sull’intestino per anni

Prendere un singolo ciclo di antibiotici per meno di due settimane può ridurre e modificare per anni la composizione del microbiota intestinale, e cioè di quell’insieme fondamentale di microrganismi (batteri e virus) che rappresentano la flora intestinale e che svolgono in modo silenzioso un ruolo centrale nella protezione dell’organismo da infezioni, nel funzionamento di sistema nervoso centrale, cardiovascolare e metabolico.
Alla luce dei dati Aifa sulla crescita di consumo in Italia, +6,4% in un anno, e il rischio che l’abuso possa diventare la prossima prima causa di morte nel nostro Paese, il recente studio pubblicato su MedRevix e ripreso da New Scientist apre una nuova frontiera sulle tempistiche di incidenza degli antibiotici sul nostro organismo. I ricercatori erano già consci di quanto gli antibiotici siano in grado di ridurre la diversità delle specie batteriche nell’intestino, ma le conseguenze a lungo termine erano meno chiare.
Il professor Gabriel Baldanzi dell’Università di Uppsala in Svezia e i suoi colleghi hanno analizzato i dati di tre studi in cui hanno raccolto campioni di feci da oltre 5.700 adulti, di età compresa tra i 20 e i 70 anni. Sulla base delle loro cartelle cliniche, più di 1400 partecipanti avevano preso un ciclo di antibiotici, della durata inferiore a due settimane, tra quattro e otto anni prima. La riduzione di specie batteriche presenti nel loro microbiota intestinale è risultata maggiore rispetto a chi non aveva assunto gli stessi farmaci, anche a distanza di diversi anni.
Cosa comporta?
Tra i dati raccolti dai ricercatori, le persone che fino a 8 anni prima avevano assunto un solo ciclo di cefalospirine, antibiotici utilizzati contro le infezioni del tratto urinario, polmoni e meningite, hanno presentato 43 specie batteriche in meno nel loro intestino. Lo stesso è accaduto per chi aveva assunto un ciclo di clindamicina, utile per trattare ossa e articolazioni. Un dato che i ricercatori sono pronti ad approfondire soprattutto alla luce del fatto che la maggior parte delle persone possiede almeno diverse centinaia di specie batteriche nelle loro viscere, fondamentali per la capacità di difendersi da infezioni virali e dai sintomi gravi. Perdere circa 50 specie rende l’organismo decisamente più vulnerabile e soggetto a infezioni.
Più resistenti alle cure: l’allarme è globale, l’Italia porta bandiera
L’ultimo studio pubblicato dal Centro europeo per la prevenzione e il controllo delle malattie (ECDC) parla chiaro: la resistenza agli antimicrobici ha contribuito a quasi 5 milioni di decessi nel 2019 e l’avvertimento è che entro il 2050, oltre 39 milioni di persone potrebbero morire a causa di infezioni resistenti agli antibiotici. Oltre alla maggiore vulnerabilità dimostrata dalle ricerche come quella sopra riportata, la grande minaccia dell’antibiotico resistenza, e quindi dell’improvvisa inefficacia di farmaci attualmente determinanti per la guarigione da infezioni e malattie, è un pericolo continuamente sottovalutato.
A dimostrarlo, ancora una volta, sono i dati: l’Italia è maglia nera in Europa per il consumo di antibiotici con un +6,4% in un solo anno. «Un nemico silenzioso», aveva detto il ministro della Salute Schillaci poco tempo fa, «che si nasconde nell’ombra, ci minaccia e minaccia di vanificare i progressi della medicina moderna grazie ai quali oggi molte malattie sono curabili. Questa è un’emergenza, è un’altra pandemia, considerato l’alto numero di decessi legato a questo fenomeno». Poi i dati dell’Ecdc, che dal 2019 al 2023 non evidenziano alcuna tendenza significativa alla diminuzione di nessun Paese Ue.
La promessa di pochi giorni fa da parte del governo italiano è stata quella di un rafforzamento dei sistemi di sorveglianza e il potenziamento della formazione degli operatori sanitari per ridurre l’incidenza delle infezioni resistenti. L’abitudine al ricorso di antibiotici anche per malanni passeggeri e non invasivi è il risultato di un’abitudine alla cura che anni di ricerca scientifica e milioni di decessi nei secoli hanno involontariamente provocato. Cosa si sta rischiando davvero?
Antibiotico-resistenza: polmonite, gonorrea, tubercolosi, malaria. Tornare a morire di malattie curabili non è fantasia
L’abitudine del nostro organismo all’assunzione di antibiotici favorisce lo sviluppo di ceppi batterici resistenti. I medicinali che siamo ormai abituati a prendere per guarigioni lampo e senza troppi pensieri potrebbero non funzionare più, e in parte sta già succedendo. L’ulteriore deriva di questo meccanismo è la comparsa di patogeni resistenti contemporaneamente a più antibiotici (i multidrug-resistance) che riduce la possibilità di un trattamento davvero efficace. Tutto questo si traduce in enormi passi indietro nella cura medica, un tragico viaggio nel tempo in cui diverse malattie tornerebbero ad essere molto più pericolose di adesso, causa di epidemie e milioni di decessi come è già accaduto. Di cosa stiamo parlando?
Polmonite e meningite: le infezioni respiratorie e del sistema nervoso diventano molto più difficili da trattare
- Polmonite e meningite: le infezioni respiratorie e del sistema nervoso diventano molto più difficili da trattare.
- Gonorrea: sempre più resistente a quasi tutti gli antibiotici, anche a quelli di ultima generazione.
- Tubercolosi: forme multiresistenti sono già sempre più difficili da trattare
- Infezioni da Escherichia coli, infezioni urinarie, setticemia e meningite neonatale: sono spesso causate da ceppi batterici resistenti
- Colera: la forte resistenza agli antibiotici di uso comune complica la gestione dell’epidemia
- Malaria: il parassita Plasmodium falciparum sta sviluppando resistenza ai farmaci combinati con artemisinina (farmaco antimalarico)
- Salmonella e Shigella: infezioni gastrointestinali resistenti a più classi di antibiotici
Chi è responsabile dell’abuso? Dalle prescrizioni facili agli allevamenti intensivi
Molti dei malanni stagionali sono riconducibili a infezioni virali e non a batteri. Eppure la maggior parte dei pazienti che si rivolge al proprio medico di base per un mal di gola o una bronchite si vede prescrivere un ciclo di antibiotici. Un problema non solo italiano. L’analisi dell’Università di Harvard sui registri ambulatoriali e ospedalieri statunitensi pubblicata sul Jama Internal Medicine registra che con gli antibiotici si cura il 60% dei mal di gola e il 70% delle bronchiti, con meno di un paziente su dieci che ne avrebbe davvero necessità.

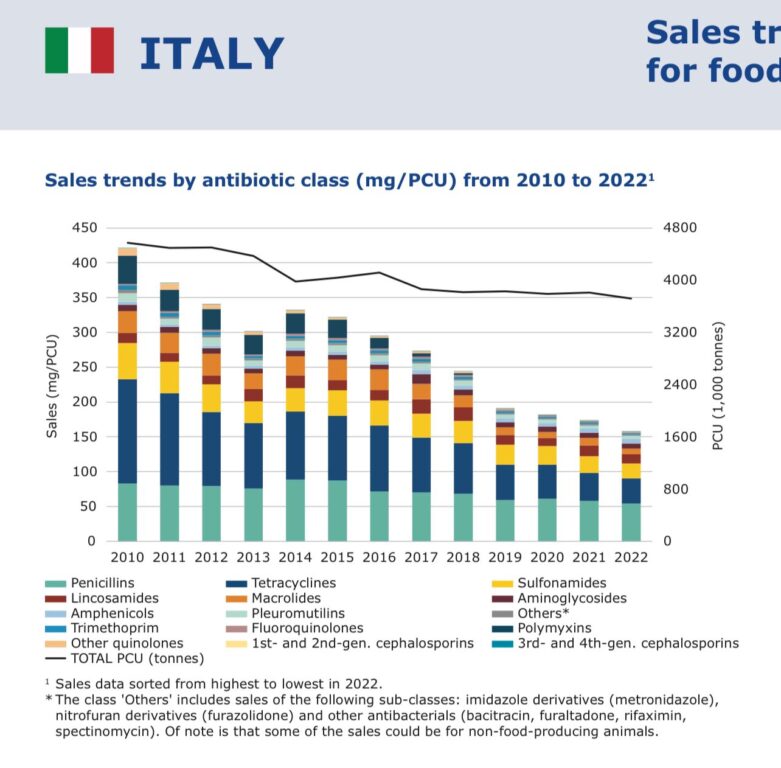
Dai medici di famiglia agli operatori sanitari degli ospedali, dalle case farmaceutiche a pazienti spesso inclini a pericolose autoprescrizioni, lo sviluppo dell’antibiotico resistenza è conseguenza di molteplici responsabilità, spesso non solo confinate al mondo sanitario. Tra le cause della presenza di super batteri nel nostro organismo anche l’abuso di farmaci sugli animali. Il Piano Nazionale di Contrasto all’Antibiotico-Resistenza 2022-2025 per l’Italia dedica intere pagine all’utilizzo prudente degli antibiotici in ambito veterinario, con indicazioni precise a cittadini e medici sugli animali da compagnia a cui vengono somministrati antibiotici ancora con troppa facilità. Ma non solo.
Anche dati in miglioramento: le azioni preventive possono funzionare (sul serio)
Uno dei settori più bisognosi di monitoraggio è senz’altro quello della zootecnia e degli allevamenti intensivi. Senza alcuna demonizzazione (gli antibiotici servono agli animali proprio come agli esseri umani), per la lotta al problema dell’antibiotico resistenza è necessario prendere in considerazione per l’eccessivo utilizzo di farmaci su animali che producono cibo o che diventano cibo per le persone. A differenza di quanto accade per la sanità, gli ultimi dati sull’utilizzo di antibiotici negli allevamenti arrivati dal 13esimo rapporto ESVAC (European Surveillance of Veterinary Antimicrobial Consumption) registrano dei passi avanti, con la forte riduzione dell’impiego di alcuni principi attivi come polimixine, chinoloni, cefalosporine. Negli ultimi dieci anni la riduzione dell’uso di antibiotici negli allevamenti europei è stato di oltre il 50%. Il calo registrato in Italia tocca il 57,5%, superando così la media europea.